精索静脈瘤(せいさくじょうみゃくりゅう)とは、簡潔に言うと、精巣(睾丸)周囲の静脈の異常肥大のことを指します。
静脈弁の不具合により、腹部から精巣に血液が逆流して静脈が瘤状に膨れる状態です。
男性不妊の原因の80%は精子を造る働きが弱いせい(造精機能障害)ですが、造精機能障害の40%(男性不妊全体の30%)は精索静脈瘤が原因です。
ここでは男性不妊の治療を進める上でもっとも重要な疾患である精索静脈瘤について解説します。
精索静脈瘤とは
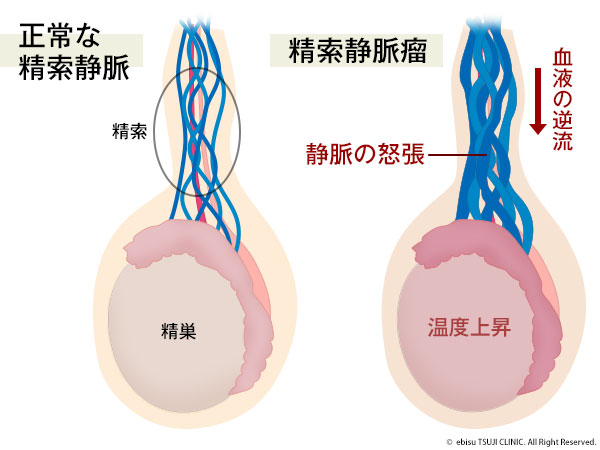
精索静脈瘤(せいさくじょうみゃくりゅう)は、静脈内の弁の不具合のせいで、お腹から精巣(睾丸)に血液が逆流して、静脈が瘤(こぶ)状にふくれているもので、正常男性の15%、男性不妊症患者の40%にみられるとされています。
精索静脈瘤があると、お腹から逆流した温かい血液が精巣(睾丸)の温度を上昇させ、精子を作る働きに悪影響をおよぼすと考えられていますが、そのメカニズムについてはまだ解明されていない部分が残っています。
精巣の静脈には左右で違いがあるため、精索静脈瘤は右側より左側にみられることが多いですが、左右両方のこともかなりの頻度であります。
精索の上部は皮下に近く、この部位で男性避妊術であるパイプカットが行われる。 精索は、外層から順に外精筋膜、精巣挙筋、内精筋膜であり、各々外腹斜筋の筋膜、内腹斜筋、腹横筋の筋膜が移行したものである。
治療の効果

不妊症の男性に精索静脈瘤があれば、手術により精液所見の改善と妊孕性の向上が期待されます。当院でも、精索静脈瘤を手術された患者さんの70%が手術前後の比較で精液所見が改善されています。
また、精索静脈瘤は、第1子が授からない原発不妊の男性の35%にみられるのに対し、第2子が授からない続発不妊の男性では69%と非常に頻度が高くなることから、精索静脈瘤を手術せずに放置しておくと精液所見の悪化が進行すると考えられています。お二人目不妊では精索静脈瘤手術の高い治療効果が期待されます。
さらに、無精子症の患者さんでも精索静脈瘤の手術後に20~30%の確率で精液中に精子がみられるようになったとする報告があります。
診断について
診断は視診、触診と超音波検査で行います。当院では、視診、触診による診断はあまりに客観性に乏しいと考え、超音波検査による精索静脈径の計測とカラードプラ法で血液の逆流を評価することにより診断しています。
ただし、超音波検査は非常に優れた精索静脈瘤の診断法ですが、誰にでも簡単に出来るというものではありません。当院には学会認定の優秀な超音波検査技師がおりますので、自信を持って検査を行っておりますが、精索静脈瘤の超音波検査を高いレベルでお受けになれる施設はごくごくわずかです。
手術前の診断は視診や触診で行ったとしても、手術後の評価は超音波検査をしなければ分かりませんので、必ず手術後は超音波検査を受けられることをおすすめします。
手術のやり方について

手術のやり方については、顕微鏡を使った精索静脈低位結紮術(顕微鏡下精索静脈瘤手術)が確実性、安全性、治療効果のすべての点で、精索静脈高位結紮術(お腹を切って静脈をしばる)、腹腔鏡による精索静脈高位結紮術(カメラをお腹の中に入れて静脈にクリップをかける)、経皮的静脈塞栓術(静脈内に細いチューブを入れ、そこから詰め物をして血液の逆流を止める)より優れていて一択です。
ただし、顕微鏡を使っているといっても、肉眼でやっているのと変わらないおおざっぱな手術をしている先生もおられます。顕微鏡下精索静脈瘤手術は、患者さんの負担は非常に軽くてすみますが、手術する医師の技術は非常に高いものが要求され、誰にでも出来るというものではありません。
当院の顕微鏡下精索静脈瘤手術では、顕微鏡で観察して、精巣挙筋※1は切断せずに、精巣挙筋静脈を結んで切断しますが、精巣挙筋動脈は残します。精索内部では、精巣動脈/精管動脈/リンパ管を残しますが、静脈はすべて結んで切断します。精管のまわりの静脈は残して構わないとされていますが※2、例外もあり、ここの静脈を処理しないとわずかに精索静脈瘤が残存することがありますので、当院では精管の周囲の静脈も残さず切断しています。
当院での顕微鏡下精索静脈瘤手術は片側で約1~1.5時間、両側でも約1.5~2.5時間で終わる局所麻酔での日帰り手術です。3,000例以上の手術で、合併症や後遺症はほとんどなく、非常に安全かつ確実に行えています。
※1 精巣挙筋:精索の表面をぐるりとつつむ筋肉で、寒かったり緊張したりすると精巣(睾丸)がつり上がるのは、この筋肉が収縮するためです。
※2 Microsurgical Inguinal Varicocelectomy With Delivery of the Testis: An Artery and Lymphatic Sparing Technique. Journal of Urology 1992;148:1808
手術のタイミング

当院では精液所見が不良で、超音波検査で精索静脈の太さが3mm以上なら手術を受けられたほうが良いと判断しており、この基準で70%の患者さんが手術前後の比較で精液所見が改善されています(第36回日本受精着床学会(2018)で報告)。
手術のリスクがほとんどないことから、軽度の精索静脈瘤でも積極的に手術して良好な成績です。
精索静脈瘤を見落として、せっかくの精子が良くなるチャンスを失わないためには、精度の高い超音波検査を行うことが必須です。
グレード3:視診で静脈瘤を確認できる。
グレード2:立位で触り、確認できる。
グレード1:立位腹圧負荷で触り、確認できる。
だれが精索静脈瘤手術を受けるべきなのか
米国生殖医学会および米国泌尿器科学会では,①不妊のご夫妻で,②ご主人の精液所見が不良であり,③精索静脈瘤を触れ,④奥様には問題がないときに精索静脈瘤手術が適応になるとしています(Best practice policies for male infertility. Fertility and Sterility 2002;77:873).ただ,これは人口は米国のほうが3倍多いのに,体外受精は2倍行われているという日本の現状には当てはまらないでしょう.5回人工授精してご妊娠になれなければ,体外受精になるんです.精子が悪いのに,精子を改善するための治療はせずに体外受精になる,本末転倒ではないでしょうか.百歩譲って,精液所見が悪くて,体外受精をしてもご妊娠になれないのなら,精索静脈瘤を手術するべきです.
当院では精液所見が不良で,超音波検査で精索静脈の太さが3mm以上なら手術を受けられるのが良いと判断しており,この基準で70%の患者さんが手術前より良くなられています(第36回日本受精着床学会(2018)で報告).欧州泌尿器科学会のガイドラインでも,触って精索静脈瘤と思ったら,超音波検査で確認しなければならないとされています(EAU Guidelines on Male Infertility 2018).では,なんで見たり,触ったりの主観的な診断より超音波検査が正確なのに,最初から超音波検査せずに,触った後なんでしょうか?欧米の場合はコストだと思われます.欧米でなにより一番高いのは技術料で,超音波検査も非常に高額ですので,全員にやるのは医療経済的に認められません.日本については,男性不妊の超音波検査ができる検査技師が少ないことが理由としてあげられます.先日,大学で泌尿器科の超音波検査をずっとやってきたという検査技師さんとお話しする機会がありましたが,なかなか難しいと思いました.ましてや医師が診察の片手間にやる超音波検査は時間も短いですし,十分には観察できません.われわれの施設にエキスパートの超音波検査技師がいるからこそ出来ることです.手術前だけでなく,手術した後も超音波検査をしなければ,手術がちゃんとやれたかの判断はできませんので,必ず手術後も超音波検査を受けられてください.
当院では軽度の精索静脈瘤でも積極的に手術していますが,それは前述のように70%の患者さんが精索静脈瘤を手術されると精液所見が良くなることに加えて,手術のリスクがほとんどないといっていいぐらい低いからです.当院では相当数の精索静脈瘤手術をさせていただいていますが(当クリニックの実績),手術後に皮膚の下に血液が貯まった(皮下血種)患者さんがお二人いらっしゃるだけで,精巣が小さくなったり(精巣萎縮),精巣の周りに水が貯まるようになったり(陰嚢水腫)したことはありません.
きちんと診察,超音波検査すると精索静脈瘤は左だけでなく,右にもあることが多いですし(Varicocele: a bilateral disease.Fertility and Sterility. 2004;81:424),両方ある場合は左右ともに手術したほうが結果が良い(Bilateral is superior to unilateral varicocelectomy in infertile males with left clinical and right subclinical varicocele: a prospective randomized controlled study. International Urology and Nephrology 2018;50:205)ため,当院では両方手術してもリスクは変わりませんので,右にも精索静脈瘤がある患者さんでは両方を手術しています.
高度乏精子症や非閉塞性無精子症の患者さんでも,顕微授精の前に精索静脈瘤手術を受けられるメリットは明らかですが(Varicocelectomy before assisted reproductive technology: are outcomes improved? Fertility and Sterility 2017;108:385),奥様の年齢が高ければ顕微授精を優先する判断になることもあります.
当院では超音波検査を中心に診断して,軽度の場合でも積極的に手術しています.グレード1(お腹に力を入れると精索静脈瘤を触れる)であれば,他所で診察してもらったら精索静脈瘤はないといわれるかもしれません.当院でも二人の医師の間で触診の所見が食い違うことがしばしばあります.だから精索静脈瘤を見落とす(精子が良くなる機会を失う)ことがないように超音波検査をしているのですが,これをやり過ぎだとする意見を聞くとモチベーションが下がります.しかし,副院長の「せっかく精子が良くなるチャンスだったのにかわいそうですね」の一言で考えが変わりました.われわれは不妊のご夫妻にお子さんを授かっていただきたいだけです.なかなかご妊娠になれなければ,またご来院ください.自分(精子)が悪いのに,奥様に痛い目(体外受精)あわせるって間違ってないですか.少しでも奥様の負担を軽くするために,精索静脈瘤があるのであれば,手術を受けられるのが良いと思います。

